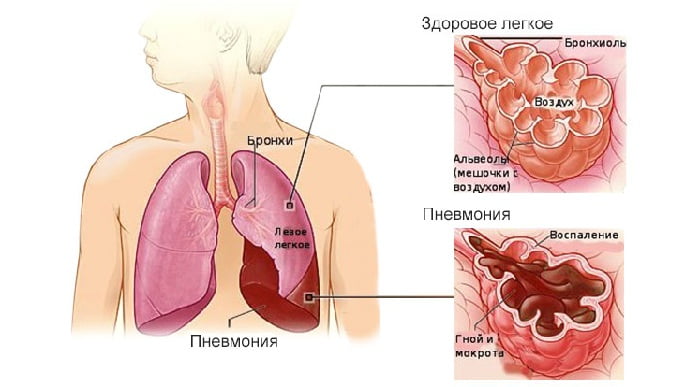
Внегоспитальные пневмонии — большая группа острых инфекционных заболеваний легких, при которых в воспалительный процесс вовлекаются альвеолы. Термин «внегоспитальная» (синонимы — внебольничная, домашняя, амбулаторная) означает, что заражение пациента произошло вне стен медицинских учреждений.
Для врача-клинициста место заражения имеет принципиальное значение, поскольку возбудители внегоспитальных пневмоний отличаются от таковых при внутригоспитальных.
- Возбудители и причины развития недуга
- Разновидности и группы риска внегоспитальных пневмоний
- Основные клинические признаки внегоспитальной пневмонии
- Кашель при пневмонии
- Боли в грудной клетке
- Одышка, лихорадка и ознобы при пневмонии
- Рентгенологические признаки и лабораторная диагностика воспаления легких
- Лечение внебольничной пневмонии
- Этиотропная терапия при остром воспалении легких
Возбудители и причины развития недуга
Каждая форма пневмонии имеет своих наиболее характерных возбудителей (этиологию), что и обусловливает ее клиническую картину и определяет степень ее заразности. Внебольничная пневмония чаще всего вызывается такими возбудителями:
- пневмококком;
- гемофильной палочкой;
- микоплазмой;
 хламидией;
хламидией;- легионеллой;
- моракселлой;
- клебсиеллой (палочкой Фриндлера);
- кишечной палочкой;
- золотистым стафилококком;
- гемолитическим стрептококком;
- вирусами (гриппа, аденовирусами, кори);
- грибками.
Из всех возбудителей наиболее заразными являются первые три группы, на которые приходится до 90% случаев внебольничных пневмоний.
Носителями пневмококка являются около четверти взрослого населения земного шара. Частота носительства этого заразного микроорганизма повышается в зимние месяцы. Чаще всего носителями являются дети организованных коллективов (детских садов, школ) и люди, которые работают в больших коллективах в закрытых помещениях (работники крупных промышленных предприятий, военнослужащие, проживающие в казармах, медработники).
 Внебольничная пневмония, вызванная пневмококком, протекает с классическим вариантом течения. Пневмококк чаще всего вызывает нижнедолевую или очаговую пневмонии.
Внебольничная пневмония, вызванная пневмококком, протекает с классическим вариантом течения. Пневмококк чаще всего вызывает нижнедолевую или очаговую пневмонии.
Гемофильная палочка является возбудителем у детей в каждом 4-5-м случае, у взрослых — в каждом 8-10-м случае острой внегоспитальной пневмонии. Носителями гемофильной палочки являются около 5% взрослых и до 50% детей закрытых организованных коллективов (детских домов, интернатов), где она и проявляет свою заразность.
Микоплазмы являются внутриклеточными микроорганизмами, которые способны активно размножаться в клетках эпителия дыхательных путей. Они являются возбудителями внебольничной пневмонии преимущественно среди детей и взрослых до 35 лет.
Остальные возбудители пневмонии являются причиной внегоспитальной пневмонии значительно реже.
к оглавлению ↑Разновидности и группы риска внегоспитальных пневмоний
Для практикующих врачей большое значение имеют клинические классификации пневмоний, которые основаны на разных принципах. Например, в основе Международной классификации болезней (МКБ- 10) лежит этиология заболевания. Такое деление обусловлено отличием этиотропного лечения пневмоний, вызванных разными возбудителями.
 Классификация по эпидемиологии различает такие формы пневмоний:
Классификация по эпидемиологии различает такие формы пневмоний:
- Внегоспитальные.
- Нозокомиальные (госпитальные).
- На фоне иммунодефицита.
- Атипичные формы.
Классификация по локализации и распространенности делит воспаления легких на:
- Односторонние (правосторонние, левосторонние): долевые ( верхнедолевую, среднедолевую, нижнедолевую), сегментарные (моно- или полисегментарные), очаговые (бронхопневмонии), субдольковые, центральные (прикорневые).
- Тотальную (двустороннюю).
По степени тяжести течения пневмонии различают:
- Легкую.
- Средней степени тяжести.
- Тяжелую.
В основу классификации по степеням тяжести положены выраженность дыхательной недостаточности, уровень интоксикационного синдрома, декомпенсация фоновых заболеваний. От установления степени тяжести зависит тактика лечения, выбор и объем антибактериальной, детоксикационной и симптоматической терапии.
Внебольничная пневмония чаще развивается у пациентов, имеющих факторы риска, к которым относят:
- злоупотребление алкоголем;
- многолетнее курение;
- сердечно-сосудистую недостаточность, которая приводит к застою крови в малом круге кровообращения;
- хронические обструктивные заболевания легких);
 аномалии развития дыхательной системы;
аномалии развития дыхательной системы;- вредные производственные условия;
- проживание в экологически неблагоприятных районах;
- иммунодефициты;
- сахарный диабет;
- состояние истощения;
- послеоперационный период;
- вынужденный постельный режим (лежачие больные);
- посещение организованных коллективов (детсадов, школ, интернатов);
- пожилой возраст.
Основные клинические признаки внегоспитальной пневмонии
В клиническом течении воспаления легких различают три последовательных стадии заболевания:
- Начальная стадия (стадия прилива).
- Стадия уплотнения (опеченения).
- Стадия разрешения.
Симптомы заболевания наиболее выражены в первые две стадии, а в третьей — идут на уменьшение.
Диагноз внебольничной пневмонии ставится на основании данных опроса, физикального обследования и результатов инструментальных и лабораторных методов исследования. Внегоспитальная пневмония протекает с такими симптомами:
- Легочные признаки: кашель, боль в грудной клетке, затруднение дыхания и одышка, симптомы дыхательной недостаточности.
 Внелегочные симптомы: повышение температуры тела, ознобы, интоксикационный синдром (потливость, головные боли, потеря аппетита, боли в мышцах).
Внелегочные симптомы: повышение температуры тела, ознобы, интоксикационный синдром (потливость, головные боли, потеря аппетита, боли в мышцах).- Объективные симптомы (определяются врачом с помощью пальпации, перкуссии и аускультации): укорочение перкуторного звука, изменение звуков в легких при прослушивании (аускультации).
- Рентгенологические симптомы.
Диагностика пневмонии (помимо физикального обследования) включает:
- анализы крови: общий, биохимический, серологический, бактериологический;
- анализ мочи;
- микроскопию и бактериологический посев мокроты или промывных вод бронхов;
- рентгенографию;
- бронхоскопию;
- компьютерную томографию (при тяжелом течении).
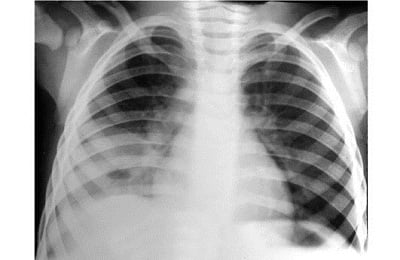 Чаще всего встречается правосторонняя нижнедолевая пневмония. Это связано с особенным (косым) расположением бронха нижней доли правого легкого. Для правосторонней нижнедолевой пневмонии характерно классическое течение заболевания.
Чаще всего встречается правосторонняя нижнедолевая пневмония. Это связано с особенным (косым) расположением бронха нижней доли правого легкого. Для правосторонней нижнедолевой пневмонии характерно классическое течение заболевания.
Тяжелое течение наблюдается при верхнедолевой пневмонии, поскольку к легочным симптомам присоединяется неврологическая симптоматика, которая развивается вследствие раздражения нервных пучков средостения и шеи. Наиболее тяжелое течение заболевания наблюдается при полисегментарной и двусторонней пневмонии.
к оглавлению ↑Кашель при пневмонии
Легочные признаки пневмонии зависят от объема воспалительного экссудата в альвеолах. Наличие экссудата в альвеолах затрудняет выполнение дыхательной функции легкими. Гной в мелких бронхах вызывает раздражение нервных окончаний, расположенных в их слизистой. Поэтому организм пытается избавиться от этого скопления с помощью рефлекторного механизма — кашля.
Кашель является наиболее характерным и постоянным симптомов воспаления легких. В первые дни заболевания кашель сухой, иногда могут быть небольшие покашливания.
При прогрессировании заболевания при кашле начинает отделяться мокрота с большим количеством слизи и гноя. Особого внимания требует так называемая «ржавая» мокрота, которая может быть признаком тяжелой геморрагической формы пневмонии, туберкулеза или распада рака легкого.
к оглавлению ↑Боли в грудной клетке
Легочная ткань (альвеолы и интерстиций) не имеют болевых окончаний. Боли в грудной клетке возникают вследствие вовлечения в патологический процесс плевры (при расположении воспалительного очага близко к стенке грудной клетки) или нижних межреберных нервов.
 Чаще выраженными болями в грудной клетке сопровождаются долевые пневмонии, при этом нижнедолевые воспаления чаще, чем верхнедолевые. При очаговых пневмониях боли в груди менее выражены, а иногда могут и вовсе отсутствовать.
Чаще выраженными болями в грудной клетке сопровождаются долевые пневмонии, при этом нижнедолевые воспаления чаще, чем верхнедолевые. При очаговых пневмониях боли в груди менее выражены, а иногда могут и вовсе отсутствовать.
Боли обычно начинаются остро, имеют довольно интенсивный характер, усиливаются во время дыхательных движений и кашля. Больные «щадят» пораженную половину грудной клетки, поэтому при внешнем осмотре часто можно увидеть отставание одной половины грудной клетки при дыхании от другой. Пациенты могут даже придерживать рукой больную половину грудной клетки, чтобы уменьшить амплитуду ее движений.
к оглавлению ↑Одышка, лихорадка и ознобы при пневмонии
Тяжесть одышки зависит от обширности патологического процесса в легких и выраженности интоксикационного синдрома. Гной, скапливающийся в альвеолах, «исключает» часть легкого из дыхательного процесса и нарушает газообмен в нем. Чтобы компенсировать нехватку кислорода, организм рефлекторно увеличивает частоту дыхания.
 При верхнедолевой или нижнедолевой пневмонии отмечается учащение дыхания до 30-40 дыханий в минуту, при двусторонней — до 60. При этом больному тяжело вдыхать, дыхание у него довольно поверхностное, а во время вдоха и выдоха крылья его носа раздуваются. Недостаток поступающего кислорода и недостаточное удаление углекислого газа из легких приводит к развитию интоксикационного синдрома.
При верхнедолевой или нижнедолевой пневмонии отмечается учащение дыхания до 30-40 дыханий в минуту, при двусторонней — до 60. При этом больному тяжело вдыхать, дыхание у него довольно поверхностное, а во время вдоха и выдоха крылья его носа раздуваются. Недостаток поступающего кислорода и недостаточное удаление углекислого газа из легких приводит к развитию интоксикационного синдрома.
Повышение температуры тела является физиологической реакцией иммунной системы на внедрение заразных микроорганизмов в легкие.
Наиболее выраженное повышение температуры (до 39°С и выше) наблюдается при нижнедолевой, меньше — при верхнедолевой пневмонии. Наличие у пациента сопутствующих хронических заболеваний может увеличивать продолжительность лихорадки.
к оглавлению ↑Рентгенологические признаки и лабораторная диагностика воспаления легких
Основным диагностическим методом для постановки диагноза является рентгенография органов грудной клетки. В начальной стадии воспаления легких на рентгенограмме выявляется усиленный легочной рисунок и очаг(и) в виде участка(ов) с пониженной прозрачностью.
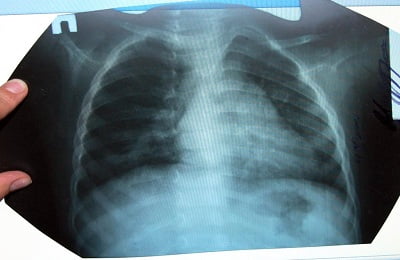 В стадии уплотнения на рентгенограмме определяются участки выраженного затемнения, которые окружены воспалительной зоной. В стадии разрешения размеры и выраженность затемнений на рентгенограмме уменьшаются, рисунок ткани легких частично восстанавливается.
В стадии уплотнения на рентгенограмме определяются участки выраженного затемнения, которые окружены воспалительной зоной. В стадии разрешения размеры и выраженность затемнений на рентгенограмме уменьшаются, рисунок ткани легких частично восстанавливается.
Лабораторная диагностика при пневмонии включает исследование крови и мокроты. В общем анализе крови при воспалении легких определяется увеличение количества зрелых лейкоцитов и повышение СОЭ. В биохимическом анализе крови может появляться С-реактивный протеин, повышаются уровни иммуноглобулинов, фибрина, серомукоида, ЛДГ (лактатдегидрогеназа).
Анализ мокроты при пневмонии включает микроскопию мазка и бактериологический посев, который обнаружит возбудителя и выявит его чувствительность к антибиотикам.
При микроскопии мазка могут быть выявлены грибки с последующим микологическим исследованием материала из бронхов.
к оглавлению ↑Лечение внебольничной пневмонии
Внегоспитальная пневмония лечится только комплексно, поэтому должна включать:
 этиотропное лечение;
этиотропное лечение;- патогенетическую терапию;
- симптоматическое лечение;
- дезинтоксикацию;
- лечение сопутствующих заболеваний;
- немедикаментозные методы лечения (физиотерапию, массаж).
Лечение пневмоний у взрослых может осуществляться в условиях стационара или в домашних условиях. Это зависит от степени тяжести заболевания и наличия сопутствующих патологий у взрослого пациента.
Пневмоний у детей лечится только в условиях стационара. Лекарства при лечении пневмонии у детей должна назначаться только по строгим показаниям и под врачебным контролем.
Лечение воспалений легких должно производиться в соответствии с утвержденными стандартами лечения. В таких стандартах лечения указаны диагностические критерии, тактика ведения больных разных возрастов и тяжести заболевания, ориентировочные сроки лечения и другие рекомендации, влияющие на выздоровление и выживаемость пациентов.
к оглавлению ↑Этиотропная терапия при остром воспалении легких
Острая внебольничная пневмония чаще всего вызывается бактериями, поэтому первыми в лечении назначаются антибиотики. Установление этиологии заболевания осуществляют по результатам бакпосева мокроты. Но при назначении антибиотиков подтвержденная методами лабораторной диагностики этиология не учитывается, поскольку ее результаты будут готовы через пять дней после посева, а начинать лечить нужно как можно быстрее, не теряя времени.
 Основным направлением этиотропного лечения воспаления легких является назначение антибиотиков широкого спектра действия или их комбинации, которые обеспечивают подавление роста большинства микроорганизмов. Чаще всего внебольничная пневмония лечится антибиотиками пенициллинового ряда (Амоксиклав), цефалоспорины (Цефотаксим, Цефтриаксон), фторхинолоны (Левофлоксацин), макролиды (Эритромицин, Кларитромицин).
Основным направлением этиотропного лечения воспаления легких является назначение антибиотиков широкого спектра действия или их комбинации, которые обеспечивают подавление роста большинства микроорганизмов. Чаще всего внебольничная пневмония лечится антибиотиками пенициллинового ряда (Амоксиклав), цефалоспорины (Цефотаксим, Цефтриаксон), фторхинолоны (Левофлоксацин), макролиды (Эритромицин, Кларитромицин).
Если степень заболевания тяжелая, антибиотики комбинируют. Если эффект от антибиотиков отсутствует в течение трех дней после назначения, это значит, что они неэффективны при этом виде возбудителя. Поэтому после трех дней неэффективной антибиотикотерапии этиотропную терапию обязательно меняют.
При лечении пневмонии у детей назначаются щадящие антибиотики, разрешенные для применения в детском возрасте, как правило, пенициллины или цефалоспорины. В тяжелых случаях пневмонии у детей могут быть дополнительно назначены фторхинолоны или макролиды.
Патогенетическая терапия внебольничных пневмоний должна включать:
 восстановление проходимости и улучшение дренирования бронхов;
восстановление проходимости и улучшение дренирования бронхов;- повышение местного бронхопульмонального и общего иммунитета;
- антиоксидантную терапию.
Для восстановления проходимости бронхов необходимо, чтобы мокрота из них с легкостью отходила. Очень важно восстановить дренажную функцию бронхов при полисегментарной или двусторонней пневмонии, поскольку при такой форме заболевания очень быстро нарастает интоксикация. Для этого пациентам назначаются муколитики, отхаркивающие и бронхолитические препараты (Калия йодид, Ацетилцистеин, Бромгексин), а также бронходилататоры, которые расширяют просвет бронхов (Эуфиллин, Сальбутамол).
 Защитную функцию иммунную систему организма повышают с помощью иммуномодуляторов. Определенными иммуностимулирующими свойствами обладают некоторые антибиотики (Цефодизим, макролиды, фторхинолоны). Кроме них, в комплексную терапию пневмонии включают Тималин, Продигиозан, Декарис.
Защитную функцию иммунную систему организма повышают с помощью иммуномодуляторов. Определенными иммуностимулирующими свойствами обладают некоторые антибиотики (Цефодизим, макролиды, фторхинолоны). Кроме них, в комплексную терапию пневмонии включают Тималин, Продигиозан, Декарис.
Симптоматическая терапия направлена на уменьшение сильного кашлевого рефлекса (Либексин, Тусупрекс), уменьшение болей и воспаления (Вольтарен, Ацетилсалициловая кислота, Парацетамол). В качестве жаропонижающего и противовоспалительного средства для детей препаратом выбора является Парацетамол.
В третьей стадии заболевания пациентам назначается восстановительное лечение, включающее прием витаминно-минеральных комплексов, прохождение курса физиотерапии, массажа.
 Рекомендации врачей при выписке больных касаются изменения образа жизни, рациона питания, двигательной активности (гимнастика, лечебная физкультура). Чтобы не допустить возникновения осложнений после выздоровления и улучшить прогноз, пациенты должны придерживаться всех рекомендаций и наблюдаться у врача по месту жительства (диспансерный учет).
Рекомендации врачей при выписке больных касаются изменения образа жизни, рациона питания, двигательной активности (гимнастика, лечебная физкультура). Чтобы не допустить возникновения осложнений после выздоровления и улучшить прогноз, пациенты должны придерживаться всех рекомендаций и наблюдаться у врача по месту жительства (диспансерный учет).
От своевременности обращения больного к врачу зависит правильность постановки диагноза и эффективность назначенной терапии. Любое недомогание требует посещения врача-специалиста, поскольку может быть первым признаком воспаления легких, что опасно для здоровья и жизни пациента. Не нужно заниматься самолечением.