Многие из пациентов связывают возникновение у них гайморита с вирусной патологией и общим переохлаждением. Мнение не совсем верное и объективное. И те, кто имеет проблемы с зубами, могут столкнуться с недугом, похожим на него. Такой патологии дано определение одонтогенный гайморит. Эти две болезни имеют общие симптомы, но различаются определенными признаками.
Причины возникновения и формирования недуга
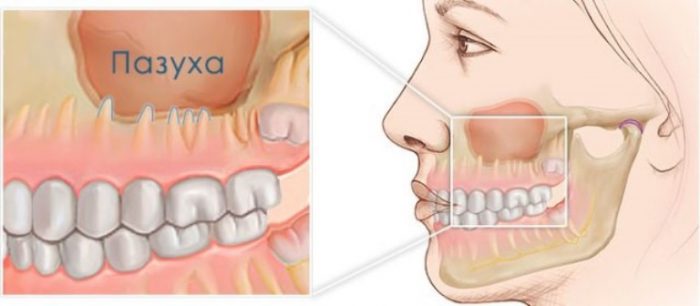
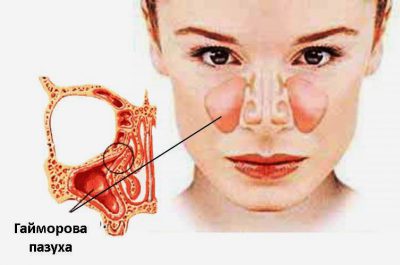
Одонтогенный гайморит характеризуется наличием воспалительного течения в верхнечелюстной пазухе. В случае дефектов верхних зубов, сопровождающихся нагноением, заражение начинается на слизистой и подслизистой ткани в гайморовых пазухах. Чаще всего, именно из-за патологии задних верхних зубов и происходит развитие болезни, к которому и располагает особенное анатомическое строение этого участка верхней челюсти, то есть непосредственное соседство корней зубов с пазухой.
Для предотвращения дальнейшее развитие воспалительного процесса, необходимо безотлагательное посещение стоматолога. Профессионалы частной стоматологической клиники всегда готовы оказать квалифицированную помощь и сделать все , чтобы в дальнейшем подобная ситуация не повторилась.
На начальном этапе развития недуга в гайморовых пазухах, полости которых выстланы слизью, происходит застой из-за отека, постоянного спутника гайморита. Слой слизи перестает выводиться вместе с микробами через соустья — выводные отверстия.
Доступ кислорода в пазухи ограничивается из-за не отошедшей слизи, слизистая ткань перестает функционировать, отек еще больше увеличивается. Застой слизи способствует еще большему нагноению, появляются болевые ощущения, соустья сужаются сильнее.
Когда гайморит одонтогенный, воспалительный процесс наблюдается чаще на одной стороне — там, где имеется пораженный зуб, в сравнении с «классическим», в случае которого затрагиваются две гайморовых пазухи.
 Возбудителями являются всевозможные микробы: энтерококки, диплококки, стрептококки, стафилококки и огромное количество других, присутствующих во рту, зубах и корнях. Образующиеся во рту инфекционные очаги способствуют заражению непосредственно гайморовых пазух. Закономерен вопрос, возникающий у заболевших, почему гайморит возникает не у каждого, имеющего проблемы с зубами.
Возбудителями являются всевозможные микробы: энтерококки, диплококки, стрептококки, стафилококки и огромное количество других, присутствующих во рту, зубах и корнях. Образующиеся во рту инфекционные очаги способствуют заражению непосредственно гайморовых пазух. Закономерен вопрос, возникающий у заболевших, почему гайморит возникает не у каждого, имеющего проблемы с зубами.
Ответ заключается в повышенной чувствительности верхней прослойки верхнечелюстного синуса. Он оказывается склонным к проникновению возбудителей. Развитие болезни часто происходит на фоне общего снижения иммунитета и с уменьшением локальных защитных функций носа и пазух.
Условия, влияющие на прогрессирование инфекции в гайморовых пазухах и возникновению одонтогенного гайморита следующие:
- Пренебрежение уходом за полостью рта. Одна из часто встречающихся источников болезни. Затянувшийся визит к стоматологу для устранения дефекта зубов способствует ее прогрессированию. Особенно рискуют те пациенты, у которых отмечается нелеченный кариес на фоне омертвения зубного нерва. Дальнейшее воспаление в корневых тканях способствует распространению заражения в пазухе;
 Проникновение пломбировочного состава в пазуху. Так как из-за специфических особенностей расположения задних зубов верхней челюсти их корни находятся на близком расстоянии от гайморовой пазухи. В терапии запущенного состояния с последовательной очисткой и пломбированием каналов, встречаются случаи занесения материала для пломбы в канал и непосредственно в пазуху. Организм человека расценивает ее в качестве чужеродного тела, а проявленная реакция выражается нагноением с болевыми ощущениями;
Проникновение пломбировочного состава в пазуху. Так как из-за специфических особенностей расположения задних зубов верхней челюсти их корни находятся на близком расстоянии от гайморовой пазухи. В терапии запущенного состояния с последовательной очисткой и пломбированием каналов, встречаются случаи занесения материала для пломбы в канал и непосредственно в пазуху. Организм человека расценивает ее в качестве чужеродного тела, а проявленная реакция выражается нагноением с болевыми ощущениями;- Удаление зуба. В этой процедуре возможно прободение гайморовой пазухи. Корень, входящий в нее, а затем удаленный оставляет на этом месте свищ, служащий некими «воротами» для попадания инфекции, которая, в свою очередь, вызывает воспаление, болевые ощущения;
- Корневая киста зуба. Образовавшись на верхушке корня по причине инфекции, постепенно увеличивается в размерах, прорезает ткани и вызывает воспаление;
- Периодонтит. Воспалительные процессы периодонта с нарушением связок, поддерживающих зубы и костных пластинок, находящихся вокруг зуба.
Таким образом, разница между обычным и одонтогенным гайморитом заключается в причинах появления недуга.
к оглавлению ↑«Зубной» гайморит возникает вследствие патологических изменений во рту, зубах.
Разновидности и стадии болезни
В зависимости от фазы прогрессирования одонтогенный гайморит можно разделить на:
 гнойный;
гнойный;- серозный.
Серозная фаза свойственна первоначальному протеканию болезни. Также заметно поражение слизистой в пазухах. Наблюдаются отеки, наполнение клеток серозным содержимым, кровеносные капилляры расширяются.
В гнойной стадии недугу присуща сильная слабость всего организма, астения, нехороший запах во рту. Затруднена респирация носом, увеличение температуры тела.
В зависимости от степени воспаления клиническая картина недуга протекает в двух фазах:
- острая;
- хроническая.
В острой фазе одонтогенный гайморит определяется проявлением следующих особенностей:
 боль на лице, на стороне воспаленной пазухи;
боль на лице, на стороне воспаленной пазухи;- заложенность носа и появление гноя;
- жевательные движения болезненны;
- пропадание обоняния;
- общая вялость и упадок сил.
При этой фазе форма лица практически не изменяется, иногда, у немногих больных появляется небольшой отек. При надавливании ощущается умеренная боль, воспаляется слизистая ткань во рту. В углублении носа заметен отек и нагноения. Дополнительно присоединяется подчелюстной лимфаденит.
Хронической фазе свойственно бессимптомное течение болезни. Не выявляется дискомфорт ни в носовых углублениях, ни со стороны зубов. Общее состояние больного удовлетворительное. Иногда появляются отделения с гноем, разрастание полипозного свойства.
к оглавлению ↑Симптомы и методы диагностики недуга
Для патологии характерно:
- зубная боль с возникновением отека;
- болезненность десны;
- отделение слизи гнойного характера;
- температура тела 38-40°C;
- боль на одной стороне лица;
- недомогание.
Помимо этого, болезнь имеет специфические особенности: гайморит чаще всего встречается у взрослых, нагноение пазухи преимущественно с одной стороны. Гнойные выделения обладают нехорошим запахом, поскольку воспалению сопутствует омертвение костной ткани.
 Одонтогенный гайморит, симптомы которого указывают на его присутствие, требует скорейшей диагностики и незамедлительного лечения.
Одонтогенный гайморит, симптомы которого указывают на его присутствие, требует скорейшей диагностики и незамедлительного лечения.
При проведении диагностики анализируется анамнез (наличие проведенной терапии, удаление зуба, прободение, присутствие пародонтита). Выносится предположение характера заболевания. Затем осуществляется осмотр пациента. Проводят пальпацию, перкуссию пазухи, определение в носовых углублениях гнойной слизи. Окончательная диагностика проводится следующими методами:
- рентгенография — снимок челюсти, зубов и пазухи;
- забор крови — на выявление СОЭ, лейкоцитоз;
- диагностическая пункция — исследуется слизь с гноем с целью определения вида бактерий.
Окончательный диагноз без использования прокола пазухи достигается применением видеоэндоскопического обследования, выполняемого сквозь соустье. Дифференциальное исследование проводится при остром пульпите и периодонтите. В хроническом протекании недуга важно исключить новообразование любого характера.
к оглавлению ↑Способы терапии и профилактики
Процесс лечения строится не только на терапевтическом методе для устранения заражения из пазухи, но и санации полости рта. Если игнорировать эту процедуру, то микроорганизмы снова заражают околоносовый синус, а это вызовет обострение болезни. Поэтому важно нейтрализовать зуб, служащий провоцирующим фактором (его удаление, устранение имплантата, вскрытие абсцесса).
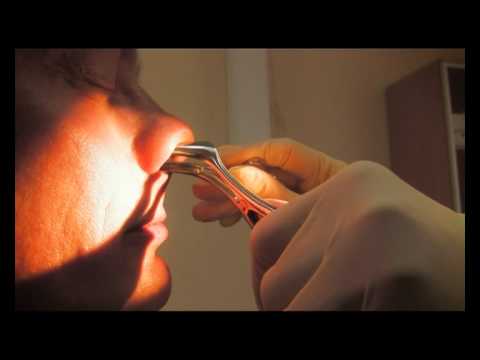
Если одонтогенный гайморит находится на стадии с явными симптомами, то проводится прокол гайморовой пазухи.
Гнойную слизь откачивают, а пазуху промывают антисептическим раствором. Курс от трех до семи дней. Затем проводится дальнейшее медикаментозное лечение и курс физиотерапии:
 назначение антибиотиков после проведения исследования мазка из носовых пазух (Макропен, Аугментин, Супракс);
назначение антибиотиков после проведения исследования мазка из носовых пазух (Макропен, Аугментин, Супракс);- антигистаминные лекарства (Лоратадин);
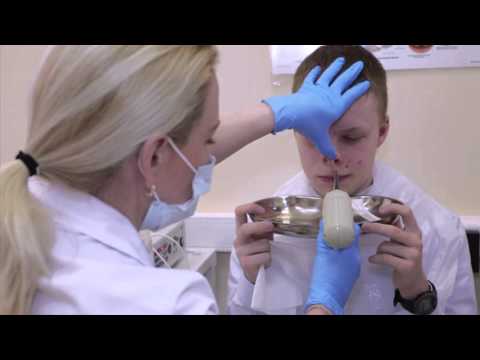
- промывание носа с применением метода «Кукушки»;
- использование капель для носа с сосудосжимающим эффектом;
- закапывание, орошение антисептиком (Биопарокс)
- по истечении интенсивности воспаления назначают курс физиотерапии до 10 сеансов (магнитотерапия, лазер, УВЧ).
При лечении хронической формы может потребоваться операция на гайморовой пазухе — устранение свищей и перфорации, смена соустья, избавление от гнойников, полипэктомия.
При возникновении полипов проводится хирургическое вмешательство на пазухе — гайморотомия. Размер хирургического вмешательства зависит от количества полипов в пазухе. В случае небольшого объема делают щадящий вариант. Усиленное поражение устраняется радикальной операцией.
Тяжесть недуга кроется в различных ухудшениях, которые заключаются в следующих признаках:
 повреждение слизистой в носовой полости — трещины, припухлости;
повреждение слизистой в носовой полости — трещины, припухлости;- возникновение конъюнктивита и кератита;
- воспаление лобной пазухи;
- попадание инфекции в мозг — развитие менингита, в сложных ситуациях — абсцесс мозга.
Поэтому не стоит лечить болезнь самостоятельно, тем более применять согревающие компрессы и прогревание.
С целью уменьшить риск появления гайморита стоит проводить следующие мероприятия:
- делать визит к дантисту два раза за год;
- проводить оперативное устранение дефектов зубов;
- проводить гигиенические процедуры;
- укреплять защитные функции организма;
- начинать лечение при начальных признаках.
Следует помнить! В домашних условиях вылечить болезнь невозможно, но соблюдение профилактических мер смогут предостеречь от этой патологии.