Первые исторические справки о заболеваемости коклюшем относятся к эпохе средневековья, когда были описаны эпидемии заболевания в Голландии, Франции, Англии.
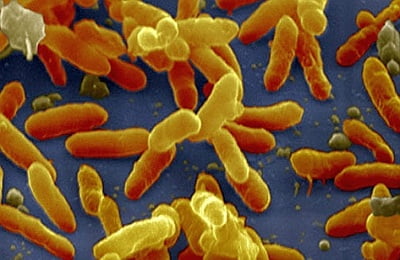 Бельгийским бактериологом Жюлем Борде и французским ученым Октавом Жангу в 1906 году впервые в мире был выделен и описан возбудитель заболевания, который впоследствии был назван палочкой Борде-Жангу. Позднее, в честь Ж. Борде был назван род бактерий Bordetella. Массовую вакцинацию против коклюша начали проводить в середине 20-го века.
Бельгийским бактериологом Жюлем Борде и французским ученым Октавом Жангу в 1906 году впервые в мире был выделен и описан возбудитель заболевания, который впоследствии был назван палочкой Борде-Жангу. Позднее, в честь Ж. Борде был назван род бактерий Bordetella. Массовую вакцинацию против коклюша начали проводить в середине 20-го века.
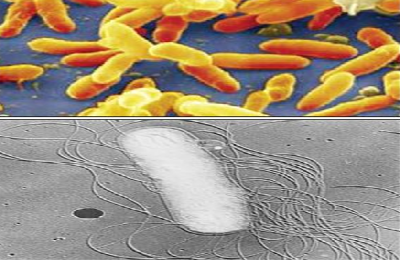
Коклюш представляет собой острый инфекционный процесс в дыхательной системе человека, поражающий слизистую оболочку бронхов, бронхиол, а также гортани, трахеи, сопровождающееся судорожным приступообразным кашлем. Возбудителем коклюша является бактерия Bordetella pertussis.
Микробиологическая характеристика возбудителя коклюша
Род Bordetella включает несколько возбудителей респираторных болезней человека, из которых первостепенное значение имеют Bordetella pertussis — возбудитель коклюша, и Bordetella parapertussis — возбудитель паракоклюша (клинически схожее заболевание, но протекающее в легкой форме).
Бактерии данного рода грамотрицательны (не удерживают краситель при окрашивании), имеют палочковидную форму и небольшие размеры, неподвижны.
Палочка коклюша — Bordetella pertussis — характеризуется маленькими размерами (не превышают 1 мкм), способна образовывать защитную микрокапсулу, покрыта микроворсинками. Бактерия способна размножаться только в присутствии кислорода (аэроб), достаточно требовательна к питательным средам. Колонии коклюшной палочки напоминают жемчуг или капельки ртути: серебристые, мелкие, сферические и конусообразные.
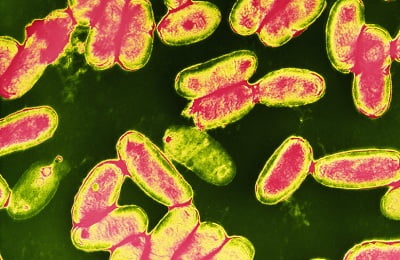 Основные структурные элементы коклюшной палочки — защитная микрокапсула, микроворсинки, клеточная стенка (наружная и внутренняя мембраны) — несут антигенную нагрузку микроорганизма и продуцируют токсины, обеспечивая иммунный ответ и клинику заболевания.
Основные структурные элементы коклюшной палочки — защитная микрокапсула, микроворсинки, клеточная стенка (наружная и внутренняя мембраны) — несут антигенную нагрузку микроорганизма и продуцируют токсины, обеспечивая иммунный ответ и клинику заболевания.
В отличие от истинного возбудителя коклюша, В.parapertussis имеет большие размеры, на питательных средах растет иными колониями и самое главное, отличается структурой антигенов.
Антигенная структура у бактерий рода Бордетелла очень сложна. В капсуле расположено 14 агглютиногенов (капсульные антигены), называющихся факторами. Так, фактор 1, 2, 3 специфичен для B.pertussis, антигенный фактор 14 свойственен B.parapertussis, а фактор 7 считается общим для всего рода Bordetella.
Всего у коклюшной палочки 8 агглютиногенов, но ведущими являются 1,2 и 3. В зависимости от сочетания этих антигенов в одной бактериальной клетке, выделяют 4 серотипа: 1,2,0; 1,0,3; 1,2,3; 1,0,0. Первые два серотипа чаще выделяют у привитых заболевших и больных легкими формами, последние — у пациентов с тяжелыми формами.
к оглавлению ↑Факторы патогенности коклюшной палочки:
В реализации действия бактериальной клетки на организм человека факторы патогенности коклюшной палочки играют первостепенную роль.
Среди них можно выделить:
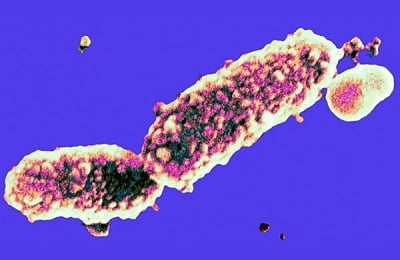 Микроворсинки, белок пертактин, расположенный в наружной мембране клеточной стенки, капсульные агглютиногены, филаментозный гемагглютинин, реализуют прикрепление палочки коклюша к эпителиальным клеткам дыхательных путей. Филаментозный гемагглютинин запускает выработку антител IgA и IgG в организме больного. Пертактин отвечает за индукцию иммунного ответа.
Микроворсинки, белок пертактин, расположенный в наружной мембране клеточной стенки, капсульные агглютиногены, филаментозный гемагглютинин, реализуют прикрепление палочки коклюша к эпителиальным клеткам дыхательных путей. Филаментозный гемагглютинин запускает выработку антител IgA и IgG в организме больного. Пертактин отвечает за индукцию иммунного ответа.-
Ряд токсинов, которые выделяет палочка:
- коклюшный токсин — основной виновник тяжелой симптоматики болезни — является ферментом, состоящим из двух частей. Одна часть реализует токсичность, а вторая — прикрепление к клеткам эпителиальной ткани бронхов и трахеи. Токсин вызывает повышенную чувствительность клеток респираторных путей к гистамину (медиатор аллергии, который продуцируется в организме человека в ответ на поступление чужеродных веществ, приводит к спазму гладкой мускулатуры, повышению проницаемости сосудов, отеку, застою венозного кровотока), повышение выработки инсулина поджелудочной железой, повышение уровня лейкоцитов. К коклюшному экзотоксину вырабатывается стойкий пожизненный антитоксический иммунитет;
- трахеальный цитотоксин — вызывает прямое повреждающее действие на эпителиальные клетки дыхательных путей, вызывая приступообразный кашель;
 дерматонекротический термолабильный токсин — вызывает некроз (разрушение) эпителия и повреждающее действие на сосуды (кровоизлияния в коже), токсически действует на печень, селезенку и лимфоузлы;
дерматонекротический термолабильный токсин — вызывает некроз (разрушение) эпителия и повреждающее действие на сосуды (кровоизлияния в коже), токсически действует на печень, селезенку и лимфоузлы;- термостабильный эндотоксин — запускает выраженное воспаление в дыхательных путях;
- внеклеточная аденилатциклаза — угнетает движение лейкоцитов (фагоцитов) к бактериальным клеткам.
Эпидемиология коклюша
Источником инфекции является больной человек (антропонозная инфекция). В настоящее время бактерионосительство бордетеллы не доказано. Период заразительности длится с 1 по 25 день заболевания.
 Традиционно коклюш называют «детской инфекцией» т.к. фактически 95% случаев заболевания выявляется у детей, а всего лишь 5% у взрослых. Однако имеются сведения, что реальное число случаев заболеваний у взрослых выше, чем в данных официальной статистики. Это связано с тем, что врачи слабо настороженны при обследовании взрослого человека, ввиду своих предубеждений о подверженности этой инфекции именно детей. К тому же, у взрослых заболевание протекает в стертой форме, под маской ОРЗ, что затрудняет диагностику.
Традиционно коклюш называют «детской инфекцией» т.к. фактически 95% случаев заболевания выявляется у детей, а всего лишь 5% у взрослых. Однако имеются сведения, что реальное число случаев заболеваний у взрослых выше, чем в данных официальной статистики. Это связано с тем, что врачи слабо настороженны при обследовании взрослого человека, ввиду своих предубеждений о подверженности этой инфекции именно детей. К тому же, у взрослых заболевание протекает в стертой форме, под маской ОРЗ, что затрудняет диагностику.
Наибольшее количество случаев заболевания регистрируется в возрастной группе до 1 года. Это связано с незавершенным курсом вакцинации у младенцев этого возраста и высокой их восприимчивостью. Младшие школьники также являются группой риска: поствакцинальный иммунитет к 5-7 годам значительно ослабевает, поэтому среди детей этой возрастной группы накапливается много не иммунных, поддерживающих циркуляцию возбудителя.
Механизм передачи коклюша — аэрозольный, путь передачи — воздушно-капельный.
Контагиозность (заразительность) очень высокая и индекс контагиозности равен 70-100%. При отсутствии иммунитета к коклюшу (если не сделана прививка или человек не болел), восприимчивость приближается к 90%.
Возбудитель коклюша массивно выделяется в окружающую среду при кашле. При судорожном коклюшном кашле образуется крупнодисперсная аэрозоль, которая быстро оседает в радиусе 2 метра. Способность к проникновению в дыхательные пути мала: частицы слюны и мокроты задерживаются в верхних дыхательных путях, где не может реализоваться инфекционный процесс. Поэтому для заражения коклюшем необходим очень длительный и тесный контакт.
 Устойчивость в окружающей среде низкая. Палочка коклюша быстро погибает под воздействием ультрафиолетовых лучей и нагревания (при температуре 50 градусов погибает в течение 30 минут), быстро инактивируется действующими дезинфицирующими растворами. В высохшей мокроте на предметах обихода погибает довольно быстро, а во влажной может сохранять жизнедеятельность несколько дней. Сезонность: осенне-зимняя с пиком в ноябре-декабре.
Устойчивость в окружающей среде низкая. Палочка коклюша быстро погибает под воздействием ультрафиолетовых лучей и нагревания (при температуре 50 градусов погибает в течение 30 минут), быстро инактивируется действующими дезинфицирующими растворами. В высохшей мокроте на предметах обихода погибает довольно быстро, а во влажной может сохранять жизнедеятельность несколько дней. Сезонность: осенне-зимняя с пиком в ноябре-декабре.
Иммунитет после болезни напряженный и стойкий. Возможно повторное инфицирование при иммунодефиците, но такие случаи требуют лабораторного разбирательства.
к оглавлению ↑Актуальность заболевания
Коклюш является вакциноуправляемой инфекцией. В конце 90-х гг. 20 века начался постепенный рост заболеваемости коклюшем, а в настоящее время рост уровня заболеваемости неуклонен. Так, показатель заболеваемости в Российской Федерации в 2015 году составил 4,42 случая на 100000 населения, в 2014 г. — 3,23 на 100000, в 2012 г. — 3,15 на 100000. В 2014 году зарегистрирован 1 случай летального исхода.
В структуре по возрастам доля детей до года в 2015 году составила 82%, в 2014 году — 54%.
Причины роста заболеваемости коклюшем:
- генетические изменения в популяции возбудителя коклюша. Согласно данным лабораторных исследований, проводимых в России в период с 2000 — 2010 гг., установлено: при сравнении структуры гена, кодирующего коклюшный токсин, у коллекционных штаммов 50 х гг. и современных микроорганизмов, выявлены новые «невакцинные» участки гена, способствующие усиленной продукции коклюшного токсина и повышенной вирулентности бактерии;
 превалирование использования в последние годы бесклеточной вакцины АКДС, которая обладает менее выраженной иммуногенностью по сравнению с цельноклеточной. Бесклеточная вакцина защищает от манифестации заболевания, но не предотвращает распространение возбудителя среди восприимчивых лиц;
превалирование использования в последние годы бесклеточной вакцины АКДС, которая обладает менее выраженной иммуногенностью по сравнению с цельноклеточной. Бесклеточная вакцина защищает от манифестации заболевания, но не предотвращает распространение возбудителя среди восприимчивых лиц;- нарастающая «прививочная неграмотность» среди медицинских работников и населения, которая стимулирует отказ от вакцинации и порождает беспочвенные мед. отводы от прививок;
- совершенствование методов диагностики заболеваний.
Следует также отметить, что истинные цифры числа заболеваний могут значительно превышать статистические, т.к. в реальности диагностировать коклюш удается не всегда: болезнь может протекать атипично, симптоматика может быть схожа с паракоклюшем, в небольших городах отсутствуют современные способы диагностики.
к оглавлению ↑Патогенез коклюша
Время от попадания коклюшной палочки в дыхательные пути до первых появлений симптомов (инкубационный период) составляет от 3 до 14 дней.
Эпителий является местом прикрепления и размножения бактерий в дыхательных путях. Менее выражен процесс в трахее, гортани, более — в бронхах и бронхиолах.
В крови возбудитель не появляется. Процесс размножения длится 2-3 недели и сопровождается активной выработкой экзотоксинов — внеклеточной аденилатциклазы и коклюшного токсина. Коклюшный токсин крайне негативно влияет на дыхательную, сердечную, иммунную и нервную системы. Возникает появление выраженного бронхоспазма, сужения сосудов, которое приводит к увеличению артериального давления, значительно угнетается клеточное звено иммунитета.
 После окончания цикла размножения бордетеллы разрушаются и из клеток выходит большое количество факторов патогенности. Наступает предсудорожный катаральный период, длящийся 10-13 дней (чем он короче, тем хуже прогноз). Слизистая оболочка некротизируется, разрушается, могут появиться язвы. Формируются пробки гнойной мокроты, закупоривающие просвет бронхов и альвеол, что может способствовать их спадению.
После окончания цикла размножения бордетеллы разрушаются и из клеток выходит большое количество факторов патогенности. Наступает предсудорожный катаральный период, длящийся 10-13 дней (чем он короче, тем хуже прогноз). Слизистая оболочка некротизируется, разрушается, могут появиться язвы. Формируются пробки гнойной мокроты, закупоривающие просвет бронхов и альвеол, что может способствовать их спадению.
Непрекращающееся воздействие на рецепторный аппарат дыхательных путей токсинов бактерий приводит к повышенной возбудимости блуждающего нерва. Нервные импульсы постоянно поступают в продолговатый мозг, в результате чего появляется очаг возбуждения дыхательного центра — доминанта.
Вследствие этого кашлевой рефлекс становится самоподдерживающимся и не требует участия бактерий. Кашель становится спастическим и судорожным, характерным именно для коклюша. Он может появляться от любых раздражителей: боль, прикосновение и др. Наступает период судорожного спазматического кашля, который длится у привитых 1-1,5 недели, а у непривитых до 6 недель.
Так как рядом с дыхательным центром находятся многие другие важные центры регуляции жизнедеятельности, возбуждение, распространяясь на них, вызывает и рвоту, и скачки артериального давления, и спазмы мышц лица и тела.
 После судорожного кашля постепенно наступает период выздоровления, который длится от 2 недель до 6 месяцев, в зависимости от иммунного статуса и осложнений.
После судорожного кашля постепенно наступает период выздоровления, который длится от 2 недель до 6 месяцев, в зависимости от иммунного статуса и осложнений.
Токсины коклюшной палочки оказывают негативное влияние на кишечную флору и перистальтику кишечника, что приводит к дисбактериозу и диарее. Известно, что вторичное иммунодефицитное состояние при коклюше обусловлено апоптозом иммунных клеток. Это объясняет частое присоединение хламидийных, микоплазменных пневмоний и бронхитов, развитие обструкции бронхов.