Сегментарной называется пневмония, при которой в патологический воспалительный процесс вовлекаются альвеолы одного или нескольких сегментов легкого. Сегмент — это часть легкого, которая вентилируется через «собственный» бронх и имеет «свои» ветви кровеносных сосудов и нервов.
Обычно воспаленные сегменты по каким-либо причинам находятся в спавшемся состоянии (ателектаз) или в условиях гиповентиляции.
Причины и патогенез сегментарной пневмонии у детей
В отличие от взрослых, у которых чаще диагностируется воспаление нижних сегментов правого легкого, у детей воспалению больше подвержены верхние сегменты левого легкого. И происходит это, как правило, на фоне недавно перенесенного инфекционного заболевания. Согласно данным медицинской статистики, чаще всего болеют дети 3-7 лет.
 В зависимости от того, где заразился ребенок, различают пневмонии:
В зависимости от того, где заразился ребенок, различают пневмонии:
- Внебольничные (возникают вне стационара);
- Внутрибольничные (возникают не ранее 48 часов после госпитализации ребенка в стационар);
- Особая форма пневмонии, которая может возникать только у новорожденных — внутриутробная (появляется в первые 3 суток после рождения).
Такая классификация является клинически оправданной, поскольку от места заражения в большинстве случаев зависит вид возбудителя, и, соответственно, этиотропная терапия.
Внебольничные пневмонии у детей зачастую вызываются бактериальной микрофлорой, содержащейся в носоглотке и верхних дыхательных путях.
Дети организованных коллективов (детских садов, школ) часто являются носителями пневмококка, поэтому с наступлением холодов, когда имеют место частые переохлаждения и острые респираторные заболевания, в детском организме создаются условия для активизации «дремлющей» пневмококковой инфекции.
Возрастные особенности детской иммунной системы также влияют на вид возбудителей пневмонии. Так, у детей до 5 лет частым возбудителем сегментарной пневмонии, помимо пневмококка, является также гемофильная палочка или микоплазма, у детей до года — вирусы, у недоношенных и ослабленных детей — золотистый стафилококк или кишечная палочка. У подростков сегментарные пневмонии могут быть хламидийной природы.
 Таким образом, по этиологии (причине) пневмонии разделяют на:
Таким образом, по этиологии (причине) пневмонии разделяют на:
- бактериальные;
- вирусные;
- грибковые;
- простейшие.
Попадание возбудителя в легкие чаще всего происходит бронхогенным путем (из верхних дыхательных путей через бронхи), реже — гематогенным (через кровь) или лимфогенным (по лимфатическим сосудам).
После попадания возбудителя в сегмент легкого воспаление возникает не всегда. Для того чтобы возбудитель начал активно размножаться и развиваться в легочной ткани, необходимо, чтобы у ребенка был ослаблен иммунитет (как общий, так и местный). Если местная бронхопульмональная защита не ослаблена, а общий иммунитет укреплен, то пневмония не развивается.
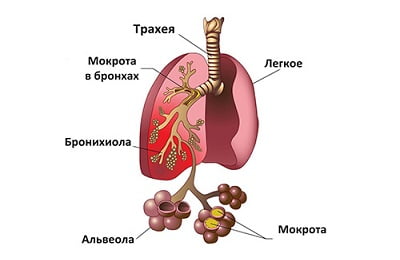 Размножаясь, микроорганизмы выделяют большое количество продуктов своей жизнедеятельности, которые вызывают местное воспаление в легких, и экзотоксинов, которые вызывают интоксикацию организма.
Размножаясь, микроорганизмы выделяют большое количество продуктов своей жизнедеятельности, которые вызывают местное воспаление в легких, и экзотоксинов, которые вызывают интоксикацию организма.
Разрушающиеся клетки альвеол вместе с лейкоцитами крови и альвеолярными макрофагами скапливаются в просвете альвеол. Если просвет бронха, ведущего к этому сегменту легкого, закупорен, спазмирован или отечен, экссудат не может выйти из альвеол. Такое состояние усугубляет воспалительный процесс и проявления интоксикации.
к оглавлению ↑Симптоматика и диагностика сегментарной пневмонии у детей
Сегментарная пневмония у детей разного возраста протекает со своими особенностями. Это обусловлено отличиями анатомического строения органов дыхания и состоянием иммунной системы у детей разных возрастных групп.
Тяжелее всего протекают сегментарные пневмонии у недоношенных и ослабленных детей, а также у детей, имеющих обструктивные заболевания легких, например, бронхиальную астму.
Обычно начало сегментарной пневмонии можно связать с недавно перенесенными детьми острыми респираторными заболеваниями (ринитом, отитом, синуситом). Пневмония в начальной стадии очень напоминает клинику острой респираторной инфекции:
 общая слабость;
общая слабость;- повышение температуры тела до 38,5-39°С;
- сухой кашель;
- затруднение дыхания;
- у грудничков признаки проявляются в виде отказа от груди, беспокойства, плача.
У подростков длительность начальной стадии может длиться 2-3 суток, а у новорожденных и грудничков инкубационный период может составлять всего несколько часов.
Далее клиническая картина начинает прогрессировать:
- появляются боли в грудной клетке;
- дыхание становится стонущим (кряхтящим);
- кашель становится влажным (отходит гнойная или слизисто-гнойная мокрота);
- усиливается одышка: свыше 40 в минуту у детей первых четырех лет жизни, более 50 в минуту у детей первого года жизни, более 60 в минуту у детей первого месяца жизни;
- прогрессируют симптомы интоксикации: озноб, отсутствие аппетита и жажды, тошнота, рвота, нарушения сознания.
 При внешнем осмотре можно обнаружить характерный внешний «больной» вид ребенка (красные и припухшие веки, приоткрытый рот, слабость, сонливость), резкую бледность кожи при повышенной температуре тела, синюшность кожи носогубного треугольника, втянутые межреберные промежутки.
При внешнем осмотре можно обнаружить характерный внешний «больной» вид ребенка (красные и припухшие веки, приоткрытый рот, слабость, сонливость), резкую бледность кожи при повышенной температуре тела, синюшность кожи носогубного треугольника, втянутые межреберные промежутки.
При выслушивании легких с помощью фонендоскопа часто удается выслушать ассиметричные хрипы в легких, у более старших детей — крепитацию. Если поражаются верхние сегменты легкого, изменения аускультативной картины удается выслушать редко.
Помочь врачу поставить правильный диагноз могут дополнительные методы диагностики, как лабораторные, так и инструментальные:
- общий анализ крови (признаки воспаления);
- биохимический анализ крови (нарушение газового и электролитного состава крови, кислотно-щелочного баланса);
- общий анализ мочи (выявление осложнений со стороны почек);
 микроскопия мокроты (выявление бактерий и мицелия грибков при окрашивании);
микроскопия мокроты (выявление бактерий и мицелия грибков при окрашивании);- бактериологический посев слизи из зева и мокроты (выявление и определение антибиотикочувствительности возбудителя);
- серологические исследования (обнаружение антигена возбудителя в крови или мокроте).
- рентгенография органов грудной клетки (обнаружение очага воспаления);
- ЭКГ (выявление нарушений со стороны сердечно-сосудистой системы);
- компьютерная томография (при необходимости);
- бронхоскопия (при необходимости).
Незрелость иммунитета у детей очень быстро может привести к летальному исходу, поэтому, чем раньше будет установлен диагноз и начато адекватное лечение, тем больше вероятность выздоровления.
к оглавлению ↑Осложнения сегментарной пневмонии у детей
У ослабленных детей и при тяжелом течении сегментарной пневмонии у детей наблюдается быстрое нарастание симптоматики, что увеличивает риск развития осложнений. Осложнения при пневмонии можно разделить на легочные и внелегочные:
- плеврит;
- абсцесс легкого;
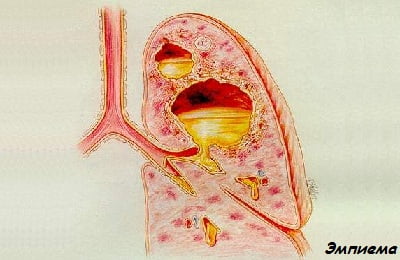 эмпиема плевры;
эмпиема плевры;- пневмо-, пио- или гемоторакс;
- пневмосклероз;
- острая дыхательная недостаточность;
- отек легких.
- сердечная недостаточность;
- респираторный дистресс-синдром;
- инфекционно-токсический шок;
- сепсис.
Осложнения при сегментарной пневмонии у детей развиваются нечасто, в основном у ослабленных детей, на фоне имеющихся пороков развития дыхательной и сердечно-сосудистой систем, хронических обструктивных патологий легких.
к оглавлению ↑Лечение и профилактика сегментарных пневмоний в детском возрасте
Лечение сегментарной пневмонии необходимо начинать немедленно после постановки диагноза. Ребенку в течение всего лихорадочного периода должен быть назначен постельный режим. Помещение, где находится больной, необходимо регулярно проветривать, а воздух — увлажнять. Терапия заболевания должна быть комплексной. В нее должны обязательно входить:
 этиотропное лечение;
этиотропное лечение;- нормализация водно-солевого баланса;
- восстановление дренажной функции бронхов;
- симптоматическое лечение;
- немедикаментозные методы лечения (физиотерапия, массаж, лечебная гимнастика).
Основные принципы антибактериальной терапии сегментарной пневмонии заключаются в следующем:
- антибактериальную терапию следует начинать немедленно. Если возникают сомнения в диагнозе, а состояние ребенка нетяжелое, то решение о необходимости антибиотикотерапии принимается после рентгенографии легких;
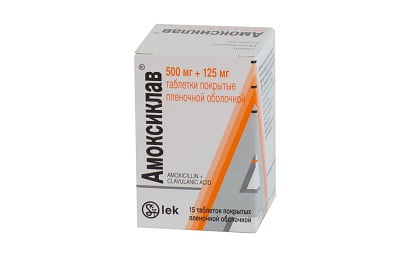
- начинают антибактериальное лечение с эмпирически назначенных препаратов, исходя из предполагаемого вида возбудителя: при подозрении на пневмококк или гемофильную палочку — Амоксиклав, Оспен, Цефалексин;
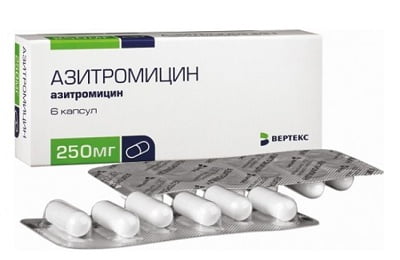
- при подозрении на стрептококк — назначают Амоксиклав, Цефуроксим, Эритромицин, Азитромицин;
 при подозрении на золотистый стафилококк — Оксациллин с Амикацином, Ванкомицин, при подозрении на кишечную палочку или клебсиеллу — Амоксиклав, Клафоран, Ципрофлоксацин, при подозрении на микоплазму или хламидии — Эритромицин, Доксициклин, Азитромицин;
при подозрении на золотистый стафилококк — Оксациллин с Амикацином, Ванкомицин, при подозрении на кишечную палочку или клебсиеллу — Амоксиклав, Клафоран, Ципрофлоксацин, при подозрении на микоплазму или хламидии — Эритромицин, Доксициклин, Азитромицин;- при внебольничных пневмониях необходимо избегать назначения Гентамицина и других аминогликозидов, поскольку пневмококк (основной возбудитель внегоспитальных воспалений легких) устойчив к аминогликозидам;
- отсутствие клинического эффекта после начала приема или введения антибиотиков оценивается спустя 36-48 часов (максимально — через 72 часа). Если симптоматика пневмонии по истечению этого времени не уменьшается, это является показанием для смены антибиотика или назначения их комбинаций. Во время смены антибиотика нужно учитывать результаты бактериологического посева слизи из зева или мокроты (если к тому времени они уже имеются);
- при легком и среднетяжелом течении пневмонии у детей отдают предпочтение пероральному приему антибиотиков (через рот);
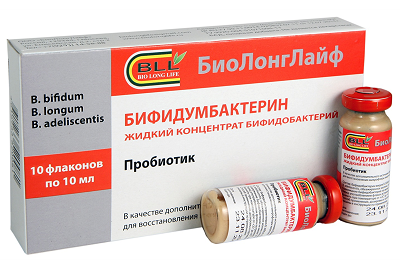
- во время антибактериальной терапии и после нее показан прием пробиотиков (Бифидумбактерин, Лактовит).
При нарушении водно-солевого баланса у детей проводят его коррекцию. По возможности это делают с помощью перорального введения жидкости, при тяжелом течении пневмонии — с помощью инфузионной терапии кристаллоидов и глюкозо-солевых растворов. При этом необходимо следить за тем, чтобы не допустить развития отека легких.
Восстановление дренажной функции бронхов проводят с помощью назначения бронхолитических, муколитических и отхаркивающих средств (Лазолван, Мукалтин, Ацетилцистеин).
Физиотерапевтические процедуры (сверхвысокие частоты, индуктотермия, электрофорез), массаж и лечебную гимнастику можно выполнять сразу после нормализации температуры тела. Для того чтобы избежать развития пневмонии у ребенка, необходимо своевременно проводить профилактические мероприятия, которые включают:
- комплекс гигиенических мероприятий (регулярные уборки жилых помещений, благоприятные условия проживания, рациональное питание);
 закаливание, профилактический прием витаминно-минеральных комплексов, иммуномодуляторов;
закаливание, профилактический прием витаминно-минеральных комплексов, иммуномодуляторов;- своевременное лечение острых респираторных заболеваний;
- санация верхних дыхательных путей, лечение кариеса;
- вакцинопрофилактика (против гриппа, пневмококка, гемофильной палочки).
Сегментарная пневмония у детей выявляется в каждом четвертом случае воспаления легких. Прогноз при этой форме пневмонии обычно благоприятный и заканчивается полным выздоровлением в течение 21-28 дней. Самым главным условием, чтобы прогноз остался благоприятным, является своевременное обращение родителей к педиатру при возникновении первых признаков острой респираторной инфекции у ребенка.